El crecimiento en las carencias de salud entre 2018 y 2022 fue más intenso para los grupos pobres, y justo por eso el esfuerzo de atención ahora y para los próximos años debe centrarse en garantizar el derecho de acceso para la población que ahora está más excluida que antes de los servicios de salud y los medicamentos.
Escrito por: Enrique Provencio D.
La gráfica que sigue es muy elocuente y retrata una dura realidad: la malograda reforma del sistema de salud a partir de 2019 perjudicó con mayor intensidad a los grupos de menores ingresos. Se trataba de que todos mejoraran y, en cambio, todos salieron perjudicados, pero el mayor daño recayó en los pobres, a los que más se tenía que proteger.
Te invitamos a leer: La sucesión presidencial en México como punta de lanza: El cumulo de luces en los 20 mil cargos de elección.
Incremento (%) en la carencia de la población por acceso a los servicios de salud, según deciles de ingreso, entre 2018 y 2022
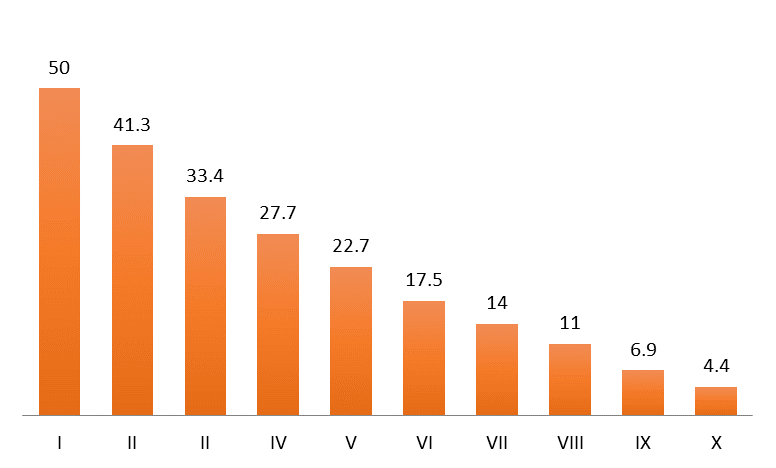
Nota: en la ordenación de los deciles, el I es el de menos ingresos y el X es el de ingresos más altos. Fuente: CONEVAL, 2023. Documento de análisis sobre la medición multidimensional de la pobreza 2022.
Visto con frialdad, este resultado era de esperarse, pues los grupos excluidos de la seguridad social y que no tienen seguro médico en el IMSS, el ISSSTE, los sistemas estatales, los seguros privados y otros, eran los que más tenía que perder si fallaban los cambios para lograr la cobertura universal de la salud. Y eso fue lo que ocurrió, lamentablemente. Y, porque era previsible, es que resulta más irresponsable que se haya planeado y ejecutado tan mal el INSABI, o que no se haya planeado en absoluto.
Es difícil decir cual de los cambios pendientes es el más importante y urgente para el desarrollo social y el bienestar de México, pero entre los primeros debe estar la superación de las carencias por acceso a los servicios de salud, de los que están excluidos 50 millones de personas, y entre estas las de pobreza más alta. El objetivo debe ser que todas las personas, independientemente de su situación y condición laboral, tengan derecho a los servicios con calidad, a los medicamentos y tratamientos, en un sistema público, de acceso gratuito, fácil, efectivo y oportuno, y con atención igualitaria.
Lo que se está intentando ahora con el IMSS-Bienestar, el sustituto del INSABI, es la nueva versión de un esquema que segrega a la población sin seguridad social, la llamada población abierta o no cubierta, a la que se destinan menos recursos y por tanto servicios de atención deficientes, en instalaciones precarias, mal equipadas, distantes, saturadas, sin medicamentos suficientes, y con un modelo sanitario básicamente curativo.
El cambio hacia un sistema universal, integrado e igualitario no es solo un problema de presupuesto, sino también, quizá principalmente, de cambio institucional y de modelo de salud. Para 2024 hay un incremento del presupuesto federal de salud equivalente a 0.1 punto del producto interno bruto (PIB), de 2.8 a 2.9. Las estimaciones sobre los recursos necesarios para tener un gasto por persona igualitario, independientemente de si se tiene o no seguridad social, rondan los tres puntos porcentuales del PIB, es decir, otro tanto de lo que actualmente tiene el presupuesto de salud. A la población asegurada se destina en promedio más del doble que a la que no tiene seguridad social.
Cualquier mejora en el gasto de salud es positiva, pero no será posible alcanzar un sistema universal de salud, igualitario, con mejoras marginales del presupuesto. Se ha propuesto, por ejemplo por parte de Santiago Levy, una reforma de fondo para crear un servicio nacional único, que dependa de la Secretaría de Salud, integrando toda la infraestructura y los recursos, con una responsabilidad compartida entre Gobierno Federal y los estados. Es un cambio institucional tan complejo como urgente, que debe ser considerado en los nuevos programas de gobierno.
También debe ser considerado un modelo de salud que se haga cargo de las grandes necesidades de prevención y atención primaria, de los servicios de cuidado vinculados a la salud y a la actual transición demográfica y epidemiológica, y sobre todo de las determinantes sociales que dependen, por ejemplo, del agua potable y el saneamiento, los riesgos ambientales y sociales, y otros elementos sin los cuales no podemos tener vida saludable. Se trata de poner la buena salud en el centro de diversas políticas que, para estos fines, deben tener una rectoría clara desde la Secretaría de Salud. Para el cumplimiento del derecho a la salud no se requiere solo de más presupuesto público bien planeado y gastado, que se necesita, efectivamente, sino de un nuevo modelo de atención y de una organización institucional que proteja a toda la sociedad. Sobre todo, necesitamos garantizar a los grupos más pobres la superación de sus carencia de por acceso a los servicios de salud.
También podría interesarte: Guanajuato: la peor mortandad violenta de la historia












